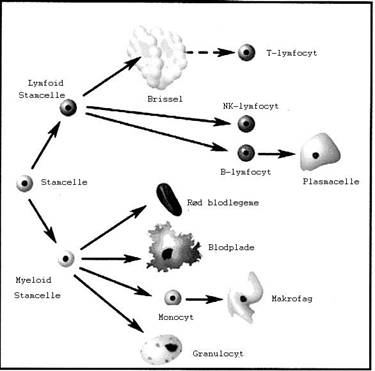
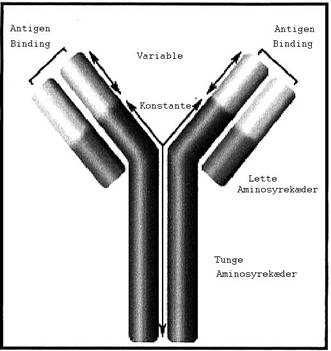
De fleste mennesker føler sig beskyttet mod alvorlig sygdom. Selv om hver tredje af os på et tidspunkt i livet vil få kræft, er det almindeligt at tro, at det er naboen, der bliver syg.
Derfor vil diagnosen kræft oftest komme som et chok, også selv om man måske længe har haft en mistanke om noget alvorligt.
Mange kræftpatienter beskriver situationen, hvor de fik deres diagnose, som uvirkelig – som et teaterstykke, hvor man er tildelt en rolle. Udadtil virker man måske rolig, stiller spørgsmål men inden i er alt kaotisk, og man hører og forstår ikke det, der bliver sagt.
Følelserne veksler
At holde tingene på afstand er en beskyttelsesmekanisme, der sikrer, at vi ikke overvældes af det, der umiddelbart er for svært at forholde sig til. Gradvist vil vi få overskud til at acceptere virkeligheden. Følelser i den første tid efter diagnosen kan være vrede, angst, bekymring, fortvivlelse eller følelsen af, at det, der sker, ikke har noget med én selv at gøre. Følelserne kan veksle. Den ene dag er man måske fuld af fortrøstning, ‘det skal nok gå alt sammen’, og næste dag er man fortvivlet og opgivende. Mange har svært ved at sove eller sover uroligt og drømmer meget.
Forskellige mennesker – forskellige reaktioner
Kræftpatienter er lige så forskellige som andre mennesker og har dermed forskellige måder at tackle deres sygdom på. Nogle patienter ønsker så megen information som muligt om sygdommen og dens behandling. De søger oplysninger hos den læge, der har ansvar for behandlingen, hos andre læger, på Kræftlinien og på Internettet og vil gerne tage del i overvejelserne og beslutningerne.
Andre vil vide så lidt som muligt om sygdommen og helst overlade det til lægerne at tage stilling til behandlingen.
Gode råd:
Fortæl hvad du er bekymret for. Bed om en opfølgende samtale, hvis du har svært ved at overskue situationen. Det hjælper at få tid til at tænke over de oplysninger, du har fået, og få talt med familie og venner om de valgmuligheder, du har. Skriv spørgsmålene til lægen ned og tag et familiemedlem eller en ven med til samtalen.
Tidligere erfaringer med kræft
Mange af os har haft kræft inde på livet som pårørende. Billederne af en kræftsyg slægtning forpint af kvalme eller smerter dukker måske op på nethinden, når man selv får diagnosen kræft. Det er vigtigt at huske på, at kræft er mange forskellige sygdomme med forskellige behandlingsmuligheder. Det er nødvendigt at kunne skelne mellem ens egen sygdom og andres. De senere år er mulighederne for mildere behandlinger samt en effektiv kvalme- og smertebehandling forbedret.
Gode råd:
Fortæl lægen om dine erfaringer med kræft og få dermed hjælp til at skille tingene ad. Få så megen information om sygdommen og behandlingen, du har brug for. Spørg til bivirkninger og muligheden for at afhjælpe disse.
Hvorfor mig?
Som kræftpatient kan man føle sig som det ensomste menneske i verden. “Hvorfor er det netop mig, der er blevet ramt af kræft?” Mange stiller også sig selv spørgsmålet: Har jeg gjort noget galt?
Selv om der ikke er noget bevis for sammenhængen mellem psykologiske faktorer og kræft, er der mange udokumenterede påstande i medierne. Det kan give skyldfølelse, når man får kræft. Er det fordi jeg ikke tacklede min skilsmisse godt nok? Eller er det fordi, jeg har undertrykt min vrede?
Gode råd
Kræft har mange årsager og kun få er kendte. Ofte vil det være umuligt at få et objektivt svar på spørgsmålet “Hvorfor mig?” Alligevel kan det være en hjælp for dig at tale med andre om de tanker, du gør dig. Mange har brug for at finde frem til en helt personlig mening med det, der er sket.
Det hjælper at tale med andre
Lever man i en familie, hvor man er vant til at tale om følelser, er det lettere at åbne op for angst og bekymring, end hvis man føler, man skal være den stærke, der altid klarer tingene selv. Måske skjuler man sine følelser eller forventer, at familien kan gætte dem. Hvis familien så ikke kan det, kan man opfatte det som et tegn på manglende interesse.
Omvendt kan man opleve familien som overbeskyttende, fordi de viser deres følelser bedst ved at påtage sig de daglige arbejdsopgaver i hjemmet, så man kan føle sig helt overflødig. Eller måske lever man alene og holder sig tilbage for ikke at belaste venner og familie.
Det er vigtigt at fortælle familie og venner om, hvad man føler og tænker på. Når man har kendt hinanden længe, tror man ofte, at man kender og forstår hinanden uden mange ord. Men at få kræft er så anderledes en oplevelse, at man som udenforstående ikke kan gætte sig til, hvordan patienten har det. Det er nødvendigt at fortælle om det.
En helt særlig støtte kan man få ved møde andre kræftpatienter, udveksle erfaringer og høre, hvordan andre tackler situationen. Kun den, der har prøvet det på egen krop, kan vide hvordan det er at leve med en kræftsygdom.
Gode råd
Det er svært at tumle med tankerne alene, men befriende at dele dem med andre. Mange vil gerne hjælpe og lytte, hvis de blot får chancen. Husk omgivelserne ikke er tankelæsere – fortæl hvad du har brug for. Det gælder både i forhold til nogen at tale med og i forhold til praktisk hjælp.
Når yderligere hjælp er nødvendig
Mange kræftpatienter klarer sig med hjælp fra familie, venner, naboer, kolleger og en god kontakt til en læge. Nogle gange kan det imidlertid være nødvendigt med yderligere hjælp. Det kan være en lettelse at tale med et menneske, der ikke er følelsesmæssigt involveret i situationen.
Psykologsamtaler
Det kan være en hjælp at tale med en psykolog om de tanker og følelser, en kræftsygdom sætter i gang. Alene det at skulle fortælle en anden om bekymringer, tvivl og angst kan bringe en vis struktur og orden i det kaos, mange oplever.
Psykologens funktion er at stille sig til rådighed, være lyttende, opmærksom, stille uddybende spørgsmål og turde møde smerten og angsten sammen med den syge. Billedligt talt kan psykologen være med til at holde en lygte op i mørket, som lyser så klart, at patienten kan se nye handlemuligheder.
Gode råd
Tro ikke, at det er et nederlag at søge professionel hjælp. Det kan være spørgsmål om at vælge den bedste løsning i en presset situation. Kontakt f.eks. din praktiserende læge og få en henvisning til en privatpraktiserende psykolog. Du kan også kontakte det nærmeste kræftrådgivning i Kræftens Bekæmpelse eller ringe til Kræftlinien.
Hvad kan jeg selv gøre?
Mange mennesker føler, at de mister kontrollen over deres eget liv, når de får kræft. Et stort ønske er derfor at gøre noget selv. En del patienter er optaget af at opbygge deres sundhed, så de er så godt rustet som muligt til at klare behandlingen, at forebygge at sygdommen vender tilbage eller at begrænse sygdommen mest muligt.
Gode råd
Tal med lægen eller sygeplejersken om, hvad du selv kan gøre. Tal med andre kræftpatienter om, hvad de har gjort og med hvilket resultat.
Gør noget ekstraordinært
Som kræftpatient kan man opleve, at sygdommen bliver udgangspunkt for alt, hvad man foretager sig. Det betyder, at man gør en masse af hensyn til sygdommen og derfor overser eller glemmer de ting, som tidligere var krydderi på hverdagen.
Gode råd
Forsøg at forkæle dig selv – at gøre noget for dig selv og gøre noget ud over det sædvanlige. Mange kræftpatienter oplever på et eller andet tidspunkt, at de er trætte af at gå rundt og føle sig syge. I sådanne perioder kan det være en idé at kaste sig ud i de oplevelser, som man måske har anset som luksus – gå f.eks. til massør, en ekstra gang til frisøren, tag på fisketur, køb en ny sweater, se en fodboldkamp – eller planlæg nogle aktiviteter med venner og familie.
Det er naturligvis individuelt, hvad man anser for ekstraordinære oplevelser, pointen er, at man ofte bliver i bedre humør af at gøre noget godt for sig selv. Ofte handler det om, at man har brug for at føle sig normal i en unormal tid.
“Look Good…Feel better” er et make-up kursus for kvinder med kræft. Kurset er til kvinder, der er i ambulant behandling for kræft på en række hospitaler rundt om i landet. Her kan man lære små tricks om, hvordan man lægger en naturlig pæn make-up, der giver mulighed for at bevare ens normale udseende.
Spis energi- og proteinrig mad
Når man har kræft, kan man have brug for anden slags mad end raske mennesker. Man kan få problemer med at spise, enten pga. selve sygdommen eller pga. behandlingen.
Gode råd
Hvis du taber dig, har nedsat appetit eller spiser mindre end tidligere, er det vigtigt at spise energi- og proteinrig mad. Længere nede på siden kan du finde et link til nogle kostråd, der kan hjælpe kroppen til at arbejde bedst muligt.
Læs mere på www.cancer.dk!